La leucèmia limfoblàstica aguda infantil de tipus B
La leucèmia és el càncer més freqüent en nens. Afecta més de 350 nens l’any al nostre país, dels quals un terç tenen menys de 4 anys. La leucèmia representa el 30 % de tots els càncers pediàtrics, i la leucèmia limfoblàstica aguda B és la forma més comuna en nens (80 % dels casos).
La informació proporcionada a www.fcarreras.org serveix per donar suport, no reemplaçar-la, a la relació que existeix entre els pacients/visitants d’aquest lloc web i del seu metge.
Leo
Leucèmia limfoblàstica aguda.
“Al Leo li van diagnosticar una leucèmia limfoblàstica aguda d’alt risc quan tenia 3 anys. Després de molt de temps de tractament, per fi hem tornat a casa i el Leo està genial, només anant a revisions. També ha tingut un germanet, el Noah. A més de la importància de continuar investigant i promovent la donació de medul·la òssia, és fonamental el suport entre famílies. Molta força, imparables”.
Informació avalada per… ![]()
Informació proporcionada per la Dra. Susana Rives. Pediatra especialista en hematologia de l’Hospital Sant Joan de Déu de Barcelona
Què és la leucèmia, la medul·la òssia i quins són els tipus de cèl·lules sanguínies?
La leucèmia es un tipus de càncer de les cèl·lues de la sang i de la medul·la òssia. Vegeu apartat Leucèmia, medul·la òssia i cél·lules sanguínies.
Què és la leucèmia limfoblàstica aguda B?
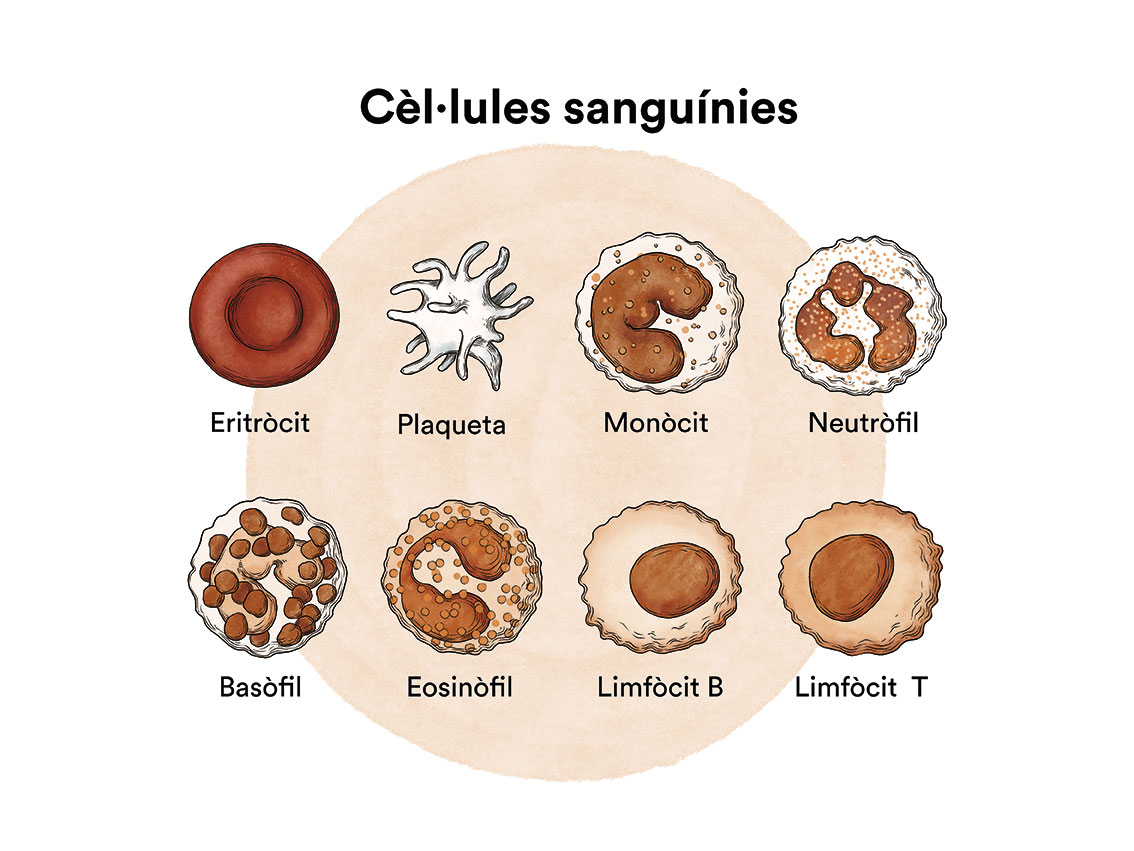
La leucèmia limfoblàstica aguda (LLA) és un tipus de càncer pel qual la medul·la òssia produeix massa limfòcits immadurs (tipus de glòbul blanc), coneguts com a limfoblasts. Aquestes cèl·lules impedeixen el creixement de la resta de cèl·lules de la sang. Els limfòcits són un tipus de leucòcits o glòbuls blans i poden ser de dos tipus, B i T. Segons els limfoblasts s’originen de cèl·lules B o T; la LLA es denominarà LLA- B o LLA- T. La LLA és el càncer més freqüent en nens i la major part dels diagnòstics són de leucèmia limfoblàstica aguda B (80 % dels casos de leucèmia en nens).
 Com hem vist a “Leucèmia, medul·la òssia i cèl·lules sanguínies” , la medul·la òssia elabora les cèl·lues mare sanguínies (cèl·lules immadures) que, amb el temps, es transformaran en cèl·lues sanguínies madures. Una cèl·lula mare sanguínia es converteix en una cèl·lula mare mieloide o en una cèl·lula mare limfoide.
Com hem vist a “Leucèmia, medul·la òssia i cèl·lules sanguínies” , la medul·la òssia elabora les cèl·lues mare sanguínies (cèl·lules immadures) que, amb el temps, es transformaran en cèl·lues sanguínies madures. Una cèl·lula mare sanguínia es converteix en una cèl·lula mare mieloide o en una cèl·lula mare limfoide.
Una cèl·lula mare mieloide es converteix en un dels tres tipus de glòbuls sanguinis madurs:
- Glòbuls vermells, que transporten l’oxigen a altres teixits i òrgans de cos
- Granulòcits, glòbuls blancs que ajuden a combatre infeccions i altres malalties
- Plaquetes, que col·laboren en la coagulació de la sang quan es produeix la ruptura d’un vas sanguini.
Una cèl·lula mare limfoide es converteix en un limfoblast i, més tard, en un dels tres tipus de limfòcits (glòbuls blancs):
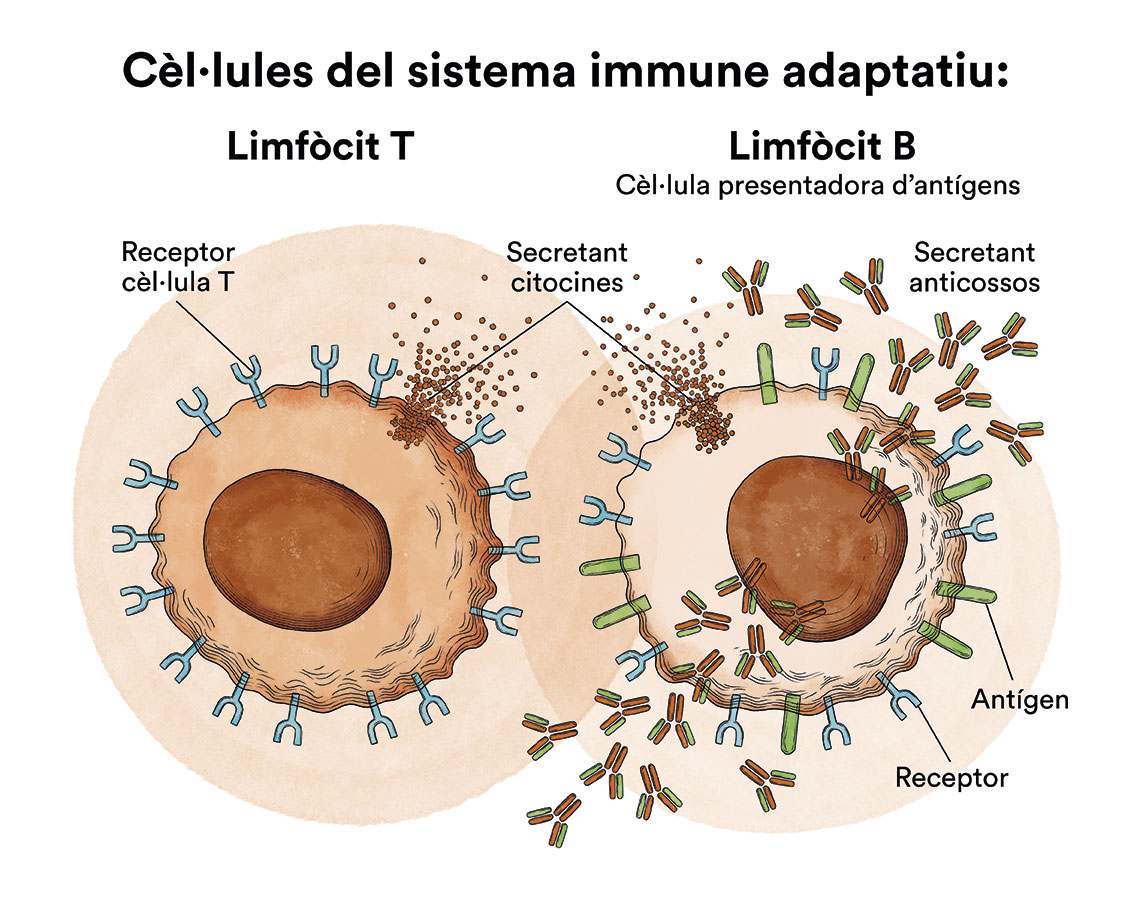
- limfòcits B, que produeixen anticossos per ajudar a combatre les infeccions del cos
- limfòcits T, que ajuden els limfòcits B a produir anticossos per combatre infeccions
- limfòcits citolítics naturals o limfòcits NK (natural killer), un tipus de cèl·lula immunitària que conté enzims que poden destruir cèl·lules tumorals o cèl·lules infectades per virus.
En els nens afectats per una leucèmia limfoblàstica aguda B, hi ha massa cèl·lules mare que es transformen en limfoblasts B.
Quines són les causes de la leucèmia limfoblàstica aguda B?
Es desconeix la causa exacta que origina la LLA-B. La investigació en aquest camp és important i s’estan coneixent els canvis genètics que succeeixen en les cèl·lules leucèmiques. No obstant això, en la majoria dels nens amb LLA- B es desconeix quins són els desencadenants o els factors que els han originat la leucèmia.
En una minoria de nens sí existeixen algunes malalties genètiques que els predisposen al desenvolupament de la leucèmia limfoblàstica aguda. Aquest és el cas de nens amb síndrome de Down o amb altres síndromes com la síndrome de Li-Fraumeni, l’ataxiatelangièctasi, l’Anèmia de Fanconi i altres. Altres factors que augmenten la possibilitat de patir una leucèmia poden ser l’exposició a radiacions prèvies al naixement (radiografies) o haver rebut quimioteràpia per un altre càncer.
Els germans d’un nen amb leucèmia, comparats amb altres nens, tenen un petit augment del rics de patir leucèmia. No obstant això, aquest risc és molt baix, inferior a 1 cada mil.
La leucèmia, com altres tipus de càncer, no és contagiosa. Vegeu apartat Leucèmia, medul·la òssia i cèl·lules sanguínies.
Quins són els símptomes de la leucèmia limfoblàstica aguda B?
En la leucèmia limfoblàstica aguda B, la producció de les cèl·lules sanguínies normals es veu alterada pel creixement de les cèl·lules leucèmiques en la mèdul·la òssia. Això pot ocasionar:
- Cansament i pal·lidesa (per anèmia)
- Aparició de morats i petites taques rosades en la pell (petèquies) o altres sagnats per un recompte de plaquetes baix
- Febre i infeccions que no evolucionen bé (degut al mal funcionament dels leucòcits)
- Dolor en les articulacions i els ossos o coixesa (per la invasió de la medul·la òssia per les cèl·lues leucèmiques)
- Adenopaties o augment de mida dels ganglis limfàtics (per ocupació de les cèl·lules leucèmiques en el sistema limfàtic)

A l’inici de la malaltia, tots aquests símptomes poden ser molt semblants als d’una infecció per un virus. Quan els símptomes continuen més de 2-4 setmanes, en la majoria dels casos, es pot arribar a fer el diagnòstic. Com no són símptomes específics o exclusius de la leucèmia, és molt freqüent que s’hagi consultat en diverses ocasions el metge abans que s’arribi al diagnòstic. Generalment, això no influeix en les opcions de curació del nen o nena.
Com es diagnostica la leucèmia limfoblàstica aguda B?
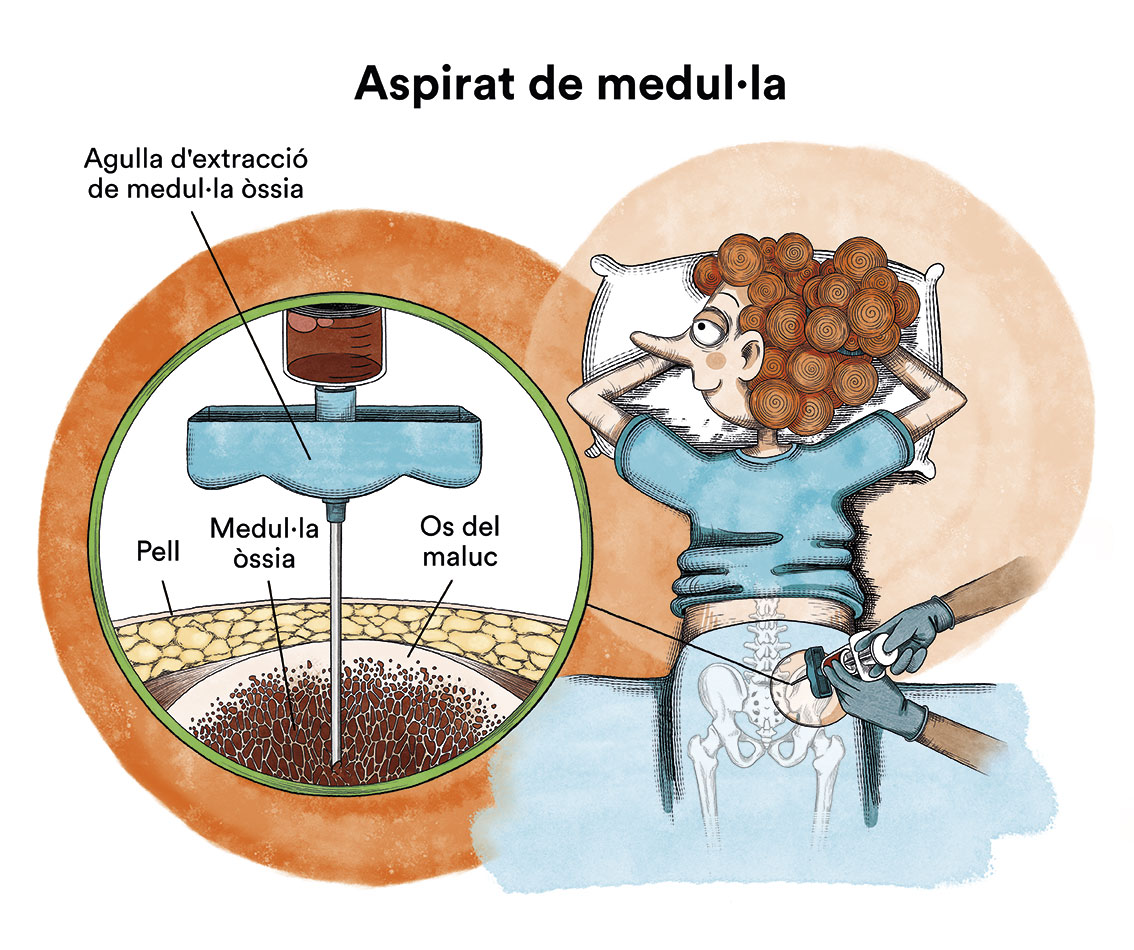
Generalment, si un nen presenta els símptomes característics (anèmia, sagnats, febre…), la leucèmia es pot diagnosticar amb una analítica sanguínia. Quan s’examina la sang pel microscopi, es poden veure cèl·lules leucèmiques. A vegades, al començament de la malaltia, aquestes cèl·lules no es veuen en la sang i la leucèmia se sospita pels símptomes i algunes alteracions en l’analítica sanguínia. El diagnòstic es confirma mitjançant una punció de medul·la òssia (crestes ilíaques) i anàlisis de les cèl·lules obtingudes.
Quin és el tractament de la leucèmia limfoblàstica aguda B en nens?
L’objectiu del tractament de la leucèmia limfoblàstica aguda és eliminar les cèl·lules leucèmiques per permetre que la medul·la òssia torni a treballar amb normalitat.
L’equip de metges hematòlegs del nen decidirà quin és el millor tractament per a ell, tenint en compte molts factors, entre els quals destaquen:
- el tipus de LLA que té (B o T)
- l’edat del nen i el nombre de leucòcits al diagnòstic
- les característiques genètiques de les cèl·lules leucèmiques
- la resposta que presenti al tractament
El tractament de la LLA segueix protocols de tractament elaborats per especialistes en hematologia i oncologia pediàtrica i estan basats en resultats d’altres protocols (de grups nacionals i internacionals).
La quimioteràpia és el principal tractament que rebrà el nen. Consisteix en la utilització de medicaments que eliminen les cèl·lules canceroses i impedeixen que es reprodueixin.

Quan la quimioteràpia s’administra per via intravenosa, per evitar punxar repetidament una vena, s’utilitza un dispositiu especial anomenat catèter. El catèter s’introdueix en una vena gran que permet administrat tot tipus de medicaments, així com també extraure sang per a les anàlisis de sang, per evitar les repetides puncions al nen.
Existeix un tipus de catèter, anomenat port-a-cath, que s’uneix a un reservori rodó de plàstic o metall que queda sota la pell del tòrax. El port-a-cath és molt pràctic en nens perquè en quedar sota la pell no permet que el nen o nena se l’arranqui, és més difícil que s’infecti que altres tipus de catèter i permet que el nen es banyi.
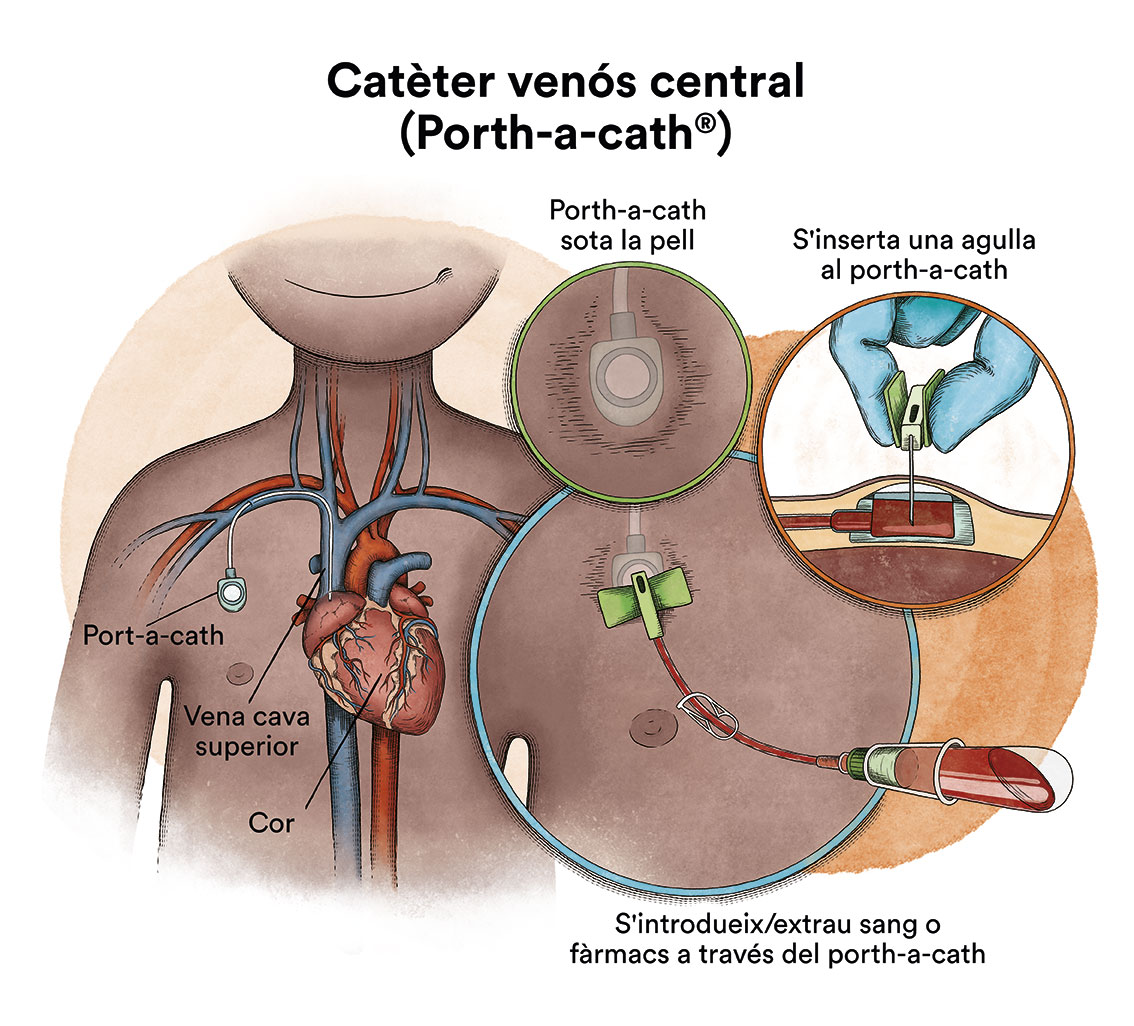
Si la quimioteràpia s’administra per un catèter venós arriba, per la sang, a quasi la totalitat de les cèl·lules del cos. No obstant això, la majoria dels medicaments de la quimioteràpia no arriben bé al líquid cefalorraquidi que banya el cervell i la medul·la espinal. Això fa que hi hagi cèl·lules leucèmiques que poden sobreviure en aquest líquid. Amb la finalitat de prevenir que les cèl·lules leucèmiques que arriben al líquid cefalorraquidi sobrevisquin i siguin la causa d’una futura recaiguda al sistema nerviós, s’ha d’administrar quimioteràpia directament en el líquid cefalorraquidi, mitjançant puncions lumbars (quimioteràpia intratecal). En una minoria de nens que per les característiques de la seva LLA sabem que tenen més risc de recaiguda en el sistema nerviós, aquest tractament es pot complementar amb radioteràpia cranial.
El tractament amb quimioteràpia pot curar fins a un 85-90 % dels nens amb LLA-B. Quan no s’observen cèl·lules de la leucèmia en la medul·la òssia ni en cap altre lloc es diu que el pacient està en remissió completa.
Un 15-20 % dels nens poden recaure de la leucèmia. La majoria de les recaigudes succeeixen en els primers 5 anys des del diagnòstic, en especial en els primers 2 anys després d’haver finalitzat el tractament. En els casos en què hi ha una recaiguda, es torna a administrar quimioteràpia i, segons el cas, es realitza un trasplantament de medul·la òssia (vegeu LA RECAIGUDA). També existeixen noves modalitats de tractament per als nens en recaiguda (vegeu NOUS TRACTAMENTS)
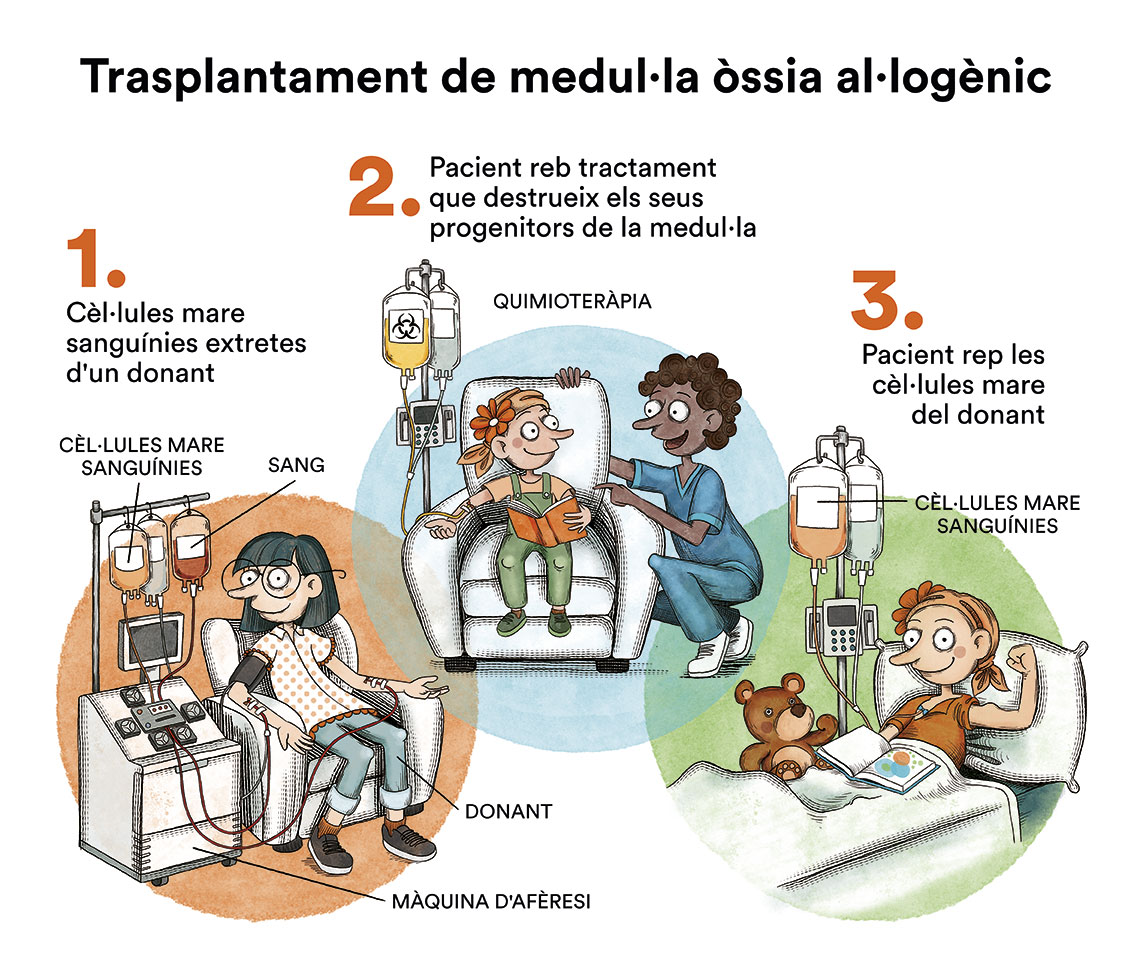
 La majoria dels nens amb LLA tenen moltes possibilitats de curar-se només amb quimioteràpia i no està indicat realitzar el trasplantament. El trasplantament es reserva per als casos més difícils de curar amb només quimioteràpia, atès que és un tractament més intensiu i que té més riscos i possibles seqüeles.
La majoria dels nens amb LLA tenen moltes possibilitats de curar-se només amb quimioteràpia i no està indicat realitzar el trasplantament. El trasplantament es reserva per als casos més difícils de curar amb només quimioteràpia, atès que és un tractament més intensiu i que té més riscos i possibles seqüeles.
En els nens que han recaigut o en aquells qui, per les característiques de la seva leucèmia, sabem que tenen un risc molt alt de recaure, acostuma a estar indicat un trasplantament de medul·la òssia. El trasplantament es fa un cop s’ha aconseguit una nova remissió completa amb quimioteràpia intensiva o altres modalitats de tractament. Amb el trasplantament, les possibilitats de curació poden augmentar.
Tipus de quimioteràpia
La quimioteràpia que rebrà el pacient dependrà del tipus de leucèmia i de les probabilitats de recaiguda que tingui. Existeixen diferents tipus de tractament, que seran més o menys intensos, segons el risc que tingui de recaiguda. Segons aquest risc, els pacients es classifiquen en els grups següents:
1) risc estàndard
2) risc intermedi
3) alt risc
La intensitat i durada de la quimioteràpia pot variar segons el grup de risc. En tot cas, tots els nens, amb independència del grup de risc al qual pertanyin, rebran
1) un tractament inicial anomenat tractament d’inducció, de quimioteràpia intensiva seguit de
2) un tractament de consolidació o intensificació. Després es segueix amb:
3) un tractament de manteniment que consisteix en una quimioteràpia d’intensitat baixa, consistent en pastilles i que permet, en la majoria dels casos, fer una vida gairebé normal i tornar a l’escola i a les activitats esportives o altres extraescolars. En un petit grup de nens amb més risc de recaiguda, es farà el trasplantament de medul·la òssia en lloc del tractament de manteniment.
Adrián
Leucèmia limfoblàstica aguda.
“A l’Adrián li va diagnosticar una leucèmia aguda quan tenia 2 anys. Després del tractament, es va recuperar perfectament. Va deixar enrere tota la medicació i només anava un cop al mes a ‘hematòleg per a la revisió. Ja començava a fer la vida normal, el setembre havia tornat a l’escola i la por havia desaparegut. Però va recaure. I ens va tocar tornar a lluitar. L’únic camí era un trasplantament de medul·la òssia. La Fundació Josep Carreras, en coordinació amb l’Organització Nacional de Trasplantaments, va buscar al món un donant de medul·la òssia compatible amb ell. La recuperació va ser molt difícil perquè, a més de diverses complicacions, es va ajuntar la pandèmia per COVID19. Però ara ja és a casa, ha tornat a l’escola, a fer esport i és genial”.
Quines probabilitats tenen de curar-se els nens amb leucèmia limfoblàstica aguda B?
Es pot arribar a curar fins un 85-90 % dels nens amb LLA. Les probabilitats de curació poden variar segons l’edat (millor pronòstic entre 1 i 9 anys), el nombre de leucòcits al diagnòstic (millor si és baix) i les característiques biològiques de la leucèmia (segons el tipus de leucèmia i les alteracions genètiques que presenten les cèl·lules canceroses). Els nens de menys d’1 any tenen una probabilitat de curació un mica inferior, així com alguns amb algunes alteracions genètiques, com són els que tenen el cromosoma Philadelphia +. No obstant això, amb els nous tractaments, la majoria dels nens d’aquests subgrups també es curen. El factor que més influeix en el pronòstic és el tractament que s’administra al nen i la resposta que presenta al tractament. Per avaluar aquesta resposta es faran puncions de medul·la òssia al llarg del tractament.

Què passa si el nen recau?
Si el nen pateix una recaiguda de la leucèmia limfoblàstica aguda, les possibilitats de curació i el tractament dependran de diversos factors, fonamentalment:
- del temps transcorregut entre el diagnòstic i la recaiguda, com més temps, millor
- de si es tracta d’una leucèmia limfoblàstica aguda de tipus B o T
- de la localització de la recaiguda (medul·la òssia o altres com el sistema nerviós, testicles o altres)
- la resposta que tingui al tractament de la recaiguda
El tractament generalment consistirà en quimioteràpia més intensiva que la rebuda inicialment i, sovint, trasplantament de medul·la òssia. Alguns nens en recaiguda poden curar-se sense trasplantament.
En els últims anys, a més de la quimioteràpia, hi ha nous tractaments que poden substituir o complementar la quimioteràpia, com la immunoteràpia i els tractaments dirigits contra una diana molecular (vegeu NOUS TRACTAMENTS).
Nous tractaments contra la leucèmia limfoblàstica aguda B
En els últims anys s’està produint una revolució en la tractament del càncer i de la leucèmia limfoblàstica aguda B específicament. Entre els nous tractaments que hi ha disponibles per tractar la LLA destaquen els tractaments coneguts com a medicina de precisió i la immunoteràpia, especialment la immunoteràpia CAR-T (contingut en espanyol).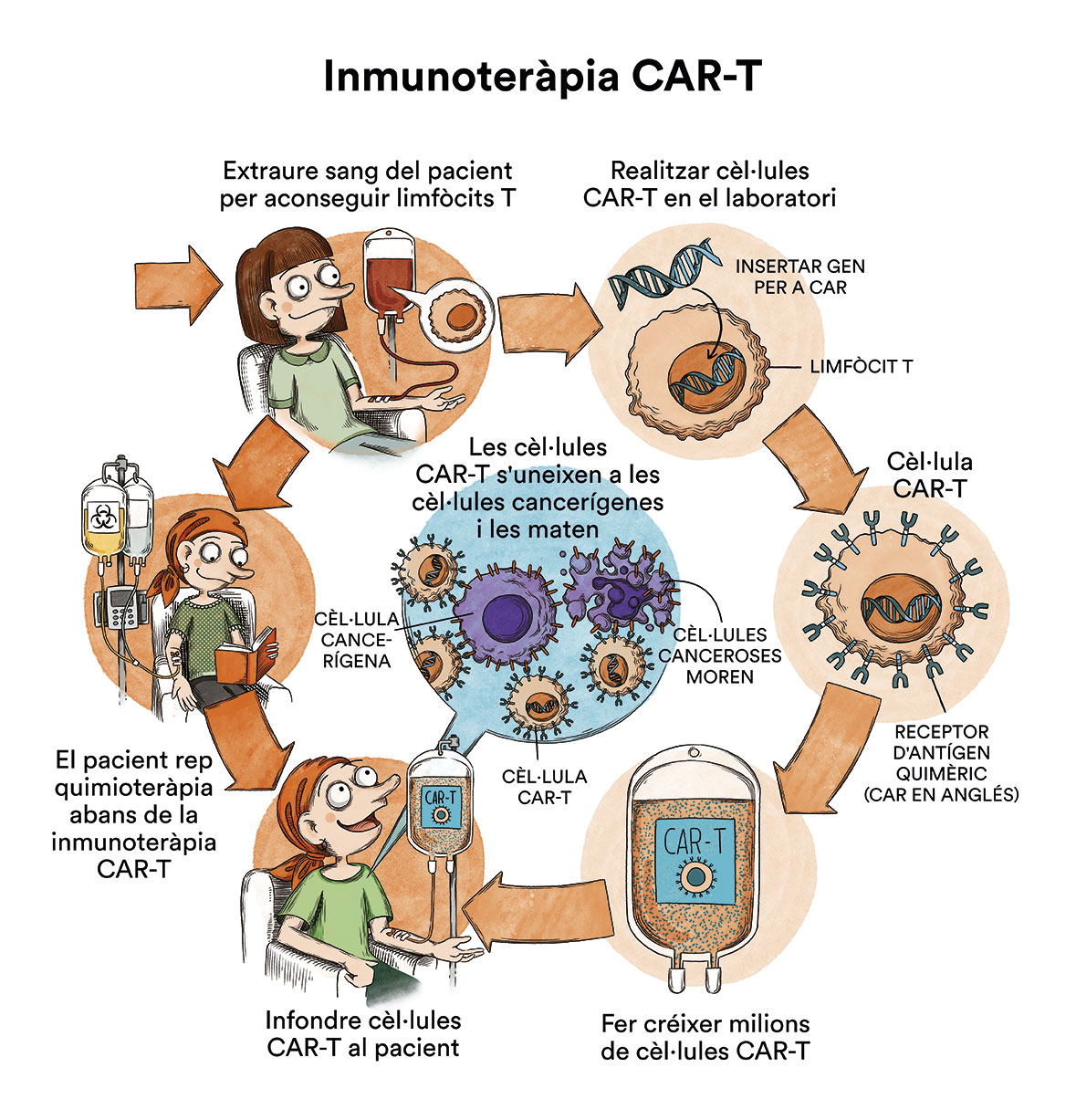 La medicina de precisió consisteix a administrar un tractament personalitzat, dirigit enfront d’alteracions genètiques presents en el càncer o leucèmia del pacient en concret. Així, per exemple, imatinib ha augmentat de forma molt important la curació dels nens amb LLA amb cromosoma Philadelphia (LLA Ph +).Els tractaments d’immunoteràpia són tractaments contra el càncer que ajuden el sistema immunitari a combatre el càncer. El propi sistema immunitari és potenciat per ajudar el seu cos a combatre les infeccions i altres malalties. La immunoteràpia es pot utilitzar sola o en combinació amb quimioteràpia o altres tractaments contra el càncer.Existeixen diverses teràpies com:
La medicina de precisió consisteix a administrar un tractament personalitzat, dirigit enfront d’alteracions genètiques presents en el càncer o leucèmia del pacient en concret. Així, per exemple, imatinib ha augmentat de forma molt important la curació dels nens amb LLA amb cromosoma Philadelphia (LLA Ph +).Els tractaments d’immunoteràpia són tractaments contra el càncer que ajuden el sistema immunitari a combatre el càncer. El propi sistema immunitari és potenciat per ajudar el seu cos a combatre les infeccions i altres malalties. La immunoteràpia es pot utilitzar sola o en combinació amb quimioteràpia o altres tractaments contra el càncer.Existeixen diverses teràpies com:
- Anticossos monoclonals i inhibidors de punts de control
Quan el sistema immunitari detecta alguna cosa perjudicial, produeix anticossos. Els anticossos són proteïnes que combaten les infeccions en unir-se als antígens. Els antígens són molècules que inicien la resposta immunitària en el cos. Els anticossos monoclonals es produeixen en un laboratori per millorar els anticossos naturals de l’organisme o actuar com a anticossos per si mateixos. Alguns anticossos bloquegen l’activitat de les proteïnes de les cèl·lules canceroses aconseguint que no es reprodueixin. Altres inhibeixen o detenen els punt de control immunitaris (check-points) per detenir de forma natural la resposta del sistema immunitari d’atacar cèl·lules sanes. Els inhibidors dels punts de control immunitari eviten que les cèl·lules canceroses bloquegin el sistema immunitari. Alguns d’aquests anticossos monoclonals utilitzats en el tractament de les leucèmies limfoblàstiques agudes són rituximab, blinatumomab inotuzumab, entre d’altres).
- Teràpies cel·lulars com la immunoteràpia CAR-T
Entre altres teràpies cel·lulars, el tractament amb limfòcits T CAR (CAR-T cells) ha tingut resultats molt prometedors en nens amb LLA de tipus B. Els limfòcits T CAR són limfòcits que es recullen del pacient i se’ls modifica genèticament perquè reconeguin i destrueixin la cèl·lula leucèmica. Veure Immunoteràpia CAR-T o com redissenyar les pròpies cèl·lules per atacar el càncer (contingut en espanyol)

Abril
Leucèmia mieloide aguda.
“Quan tenia cinc mesos em van diagnosticar una leucèmia limfoblàstica aguda. Després de sotmetre’m a un tractament molt dur, vaig rebre un trasplantament de cèl·lules mare de la sang d’un donant anònim localitzat pel programa REDMO de la Fundació Josep Carreras. Després de 4 anys de recuperació, i quan ja estava bé, la leucèmia va tornar. Aleshores vaig tenir la sort de poder entrar en un assaig clínic d’immunoteràpia CART, el primer que es feia a Espanya amb nens. Era l’any 2016. Des d’aleshores estic bé. Vaig tornar a l’escola, a ballar, a la música, a llegir… i des de llavors gaudeixo moltíssim de la vida. Soc una imparable”.
Seguiment
Després de completar el tractament, el nen seguirà controls periòdics pel seu metge hematòleg i per altres especialistes en cas necessari. Els controls es realitzen per avaluar una possible recaiguda i per fer un seguiment i un tractament de les possibles complicacions a llarg termini. Aquests controls es van espaiant progressivament fins fer-se una vegada a l’any. És recomanable fer un seguiment com a mínim anual a llarg termini per poder detectar aviat i poder tractar, si apareixen, les seqüeles del tractament o de la leucèmia.
Recomanacions i altres aspectes pràctics
A continuació, farem unes recomanacions de caràcter general i que responen a algunes de les preguntes més freqüents que realitzen els pares dels nens amb leucèmia:
- Li cauran els cabells? Quan? Els hem de tallar?
Amb la quimioteràpia que rebrà per tractar la leucèmia, els cabells se li cauran. Generalment, això succeeix a les 2-3 setmanes de l’inici de la quimioteràpia. Si el nen o la nena té els cabells llargs, és més adequat tallar-los curts abans que comencin a caure. No cal, ni és convenient, des del punt de vista psicològic, tallar-los durant els primers dies de l’ingrés. Tampoc cal explicar-li aquest fet en un primer moment. Sí convé, però, abordar aquest tema amb el nen abans que comencin a caure. Els cabells tornen a créixer al cap de 2-4 setmanes d’haver iniciat la fase de tractament de manteniment, en la qual la quimioteràpia és de menor intensitat.
- Higiene
Degut a que el nen té disminuïdes les seves defenses davant les infeccions (per la pròpia malaltia i també pel tractament administrat), és convenient mantenir una higiene corporal adequada de l’infant, de l’habitació de l’hospital i del domicili familiar, així com de les seves joguines
És recomanable evitar aquelles joguines que emmagatzemen molta pols i les caixes de cartró. Tampoc s’ha d’emmagatzemar menjar fora de la nevera. Les plantes estan prohibides a l’habitació, ja que a la terra hi ha espores de fongs.
L’ordre facilita la neteja per part del personal de la neteja de l’hospital.
- Visites
És convenient reduir el nombre de visites a l’habitació del nen, ja que poden ser portadores d’infeccions. És recomanable que no hi hagi més de 2 acompanyants a l’habitació i que es rentin les mans abans d’entrar. Si algun dels visitants té algun procés infecciós (refredat, conjuntivitis …) és preferible que no vingui.
En el cas que aquest sigui el pare, la mare o una altra persona que tingui cura del nen i que no es pugui prescindir de la seva atenció, convindria que es posessin una mascareta i es rentessin les mans abans d’entrar en contacte amb el nen.
- Alimentació
El nen que rep tractament amb quimioteràpia intensiva ha de rebre una alimentació variada. És convenient, quan la xifra de leucòcits és baixa, evitar els aliments crus que no es puguin pelar (per exemple: enciam, maduixes, tomàquet cru).
En ocasions la quimioteràpia pot treure la gana, o fins i tot provocar nàusees. Durant els dies que estigui rebent la quimioteràpia, no convé forçar el nen perquè mengi, perquè pot ser contraproduent.
D’altra banda, els corticoides (prednisona i dexametasona) que rebrà en algunes fases del tractament poden augmentar molt la gana, fins i tot amb ansietat. Si bé se’ls pot permetre menjar alguna cosa més que els menjars que se serveixen a l’hospital, no se’ls ha de deixar menjar sense límit, ja que sovint no ho toleren bé i pot ocasionar mal de panxa.
Enllaços d'interès sobre temes mèdics relacionats amb la leucèmia limfoblàstica aguda en nens
- Tractament de la leucèmia limfoblàstica aguda en nens. National Cancer Institute.
- Leucèmia limfoblàstica aguda en nens i adolescents. St Jude International
Enllaços d'interès sobre altres temes relacionats amb la leucèmia limfoblàstica aguda en nens
MATERIALS LEUCÈMIA INFANTIL
- Els nadons també tenen leucèmia. Fundació Josep Carreras contra la leucèmia. (contingut en espanyol)
- Leucèmia infantil. Els petits imparables. Fundació Josep Carreras contra la leucèmia. (contingut en espanyol)
- Joc retallable Medulín. Fundació Josep Carreras contra la leucèmia. (contingut en espanyol)
La Fundació Josep Carreras disposa d’un conte “El nadó forçut” dirigit a nens o germans que pateixen leucèmia. Està especialment dirigit a nens fins als 6 anys. Si el vols demanar, pots enviar-nos un correu electrònic a imparables@fcarreras.es.
TRASPLANTAMENT DE MEDUL·LA ÒSSIA
- Guia del Trasplantament de Medul·la Òssia. Fundació Josep Carreras (contingut en espanyol)
- Què és l’HLA i com funciona? Fundació Josep Carreras (contingut en espanyol)
- La Malaltia Empelt contra Receptor. Fundació Josep Carreras (contingut en espanyol)
- Història del Trasplantament de Medul·la Òssia. Fundació Josep Carreras (contingut en espanyol)
- Com es realitza la cerca d’un donant compatible anònim? Fundació Josep Carreras (contingut en espanyol)
MANUALS DE SUPORT
- Com enfrontar-se a la leucèmia i el limfoma en nens? Leukemia & Lymphoma Society.
- VIURE APRENENT. Protocol d’actuació per a alumnes amb càncer AFANION.
- Guia de suport per a pares de nens oncològics ASION.
- Guia per a joves i adolescents amb càncer ASION.
- Alumnat amb càncer. Guia per a docents ASION.
- La importància del comportament dels pares quan un nen té càncer ASION.
- El meu fill té càncer. Què faig? FARO.
ALIMENTACIÓ
- Com mantenir una alimentació saludable durant el tractament? Fundació Josep Carreras (contingut en espanyol)
- “Buon profit”. Consells dietètics durant el tractament AFANION.
- “Les receptes màgiques de Jabel”. Isabel Rojas Murcia, Carolina Mangas Gallardo.
ALTRES
- Informació sobre els efectes a llarg termini i tardans del tractament per a la leucèmia o el limfoma en els nens Leukemia & Lymphoma Society.
- El meu germà té càncer Fundació Josep Carreras contra la leucèmia. (contingut en espanyol)
- L’escola en un hospital Fundació Josep Carreras contra la leucèmia. (contingut en espanyol)
- Educant il·lusions. Guia per a la intervenció psicoeducativa en nens i adolescents amb càncer FARO.
- El càncer en l’adolescència Fundació Josep Carreras contra la leucèmia. (contingut en espanyol)
- Documental “La leucèmia i els adolescents” Fundació Josep Carreras contra la leucèmia. (contingut en espanyol)
- Documental “Els nadons també tenen leucèmia” Fundació Josep Carreras contra la leucèmia. (contingut en espanyol)
- 7 formes de posar-se un mocador Fundació Josep Carreras contra la leucèmia. (contingut en espanyol)
- Conte “La princesa Luzie i els cavallers de la quimio’ ASPANAFOA.
- Conte “Anem a quimioteràpia’.
- Conte “Anem a radioteràpia’.
- Conte “Gasparín Súper Quimio” Federación Española de Padres de Niños con Cáncer.
- Vídeo “Charlie Brown i la leucèmia”.
- Conte “El Toby i la màquina voladora”.
- Conte “La fada de les estrelles” AECC.
- Conte “La Lina, la petita oreneta” Osakidetza.
Enllaços d'interès: entitats locals (recursos i serveis)
Totes aquestes organitzacions són externes a la Fundació Josep Carreras contra la leucèmia.
ANDALUSIA
ARAGÓ
ASTÚRIES
CASTELLA-LA MANXA
CASTELLA I LLEÓ
CATALUNYA
COMUNITAT VALENCIANA
EXTREMADURA
GALÍCIA
ILLES BALEARS
ILLES CANÀRIES
LA RIOJA
MADRID
- AAA (asociación de adolescentes y Adultos Jóvenes con Cáncer)
- ASION
- FUNDACIÓN CAICO
- FUNDACIÓN ALADINA
- FUNDACIÓN UNOENTRECIENMIL
MÚRCIA
NAVARRA
PAÍS BASC
Suport i ajuda
Et convidem també a seguir-nos a les nostres xarxes socials principals (Facebook, Twitter i Instagram) on sovint compartim testimonis de superació.Si resideixes a l’Estat espanyol, també pots posar-te en contacte amb nosaltres enviant-nos un correu electrònic a imparables@fcarreras.es perquè t’ajudem a posar-te en contacte amb altres persones que han superat aquesta malaltia.
* D’acord amb la Llei 34/2002 de Serveis de la Societat de la Informació i el Comerç Electrònic (LSSICE), la Fundació Josep Carreras contra la Leucèmia informa que tota la informació mèdica disponible a www.fcarreras.org ha estat revisada i acreditada pel Dr. Enric Carreras Pons, Col·legiat núm. 9438, Barcelona, Doctor en Medicina i Cirurgia, Especialista en Medicina Interna, Especialista en Hematologia i Hemoteràpia i Consultor sènior de la Fundació; i per la Dra. Rocío Parody Porras, Col·legiada núm. 35205, Barcelona, Doctora en Medicina i Cirurgia, Especialista en Hematologia i Hemoteràpia i adscrita a la Direcció mèdica del Registre de Donants de Medul·la Òssia (REDMO) de la Fundació).
Informació revisada al novembre de 2023.


