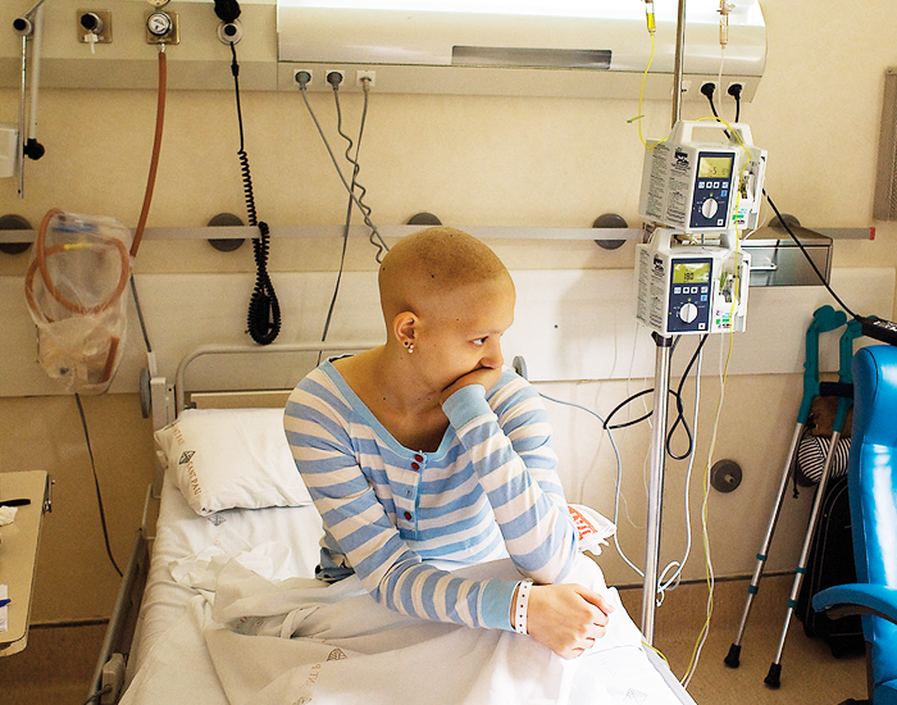
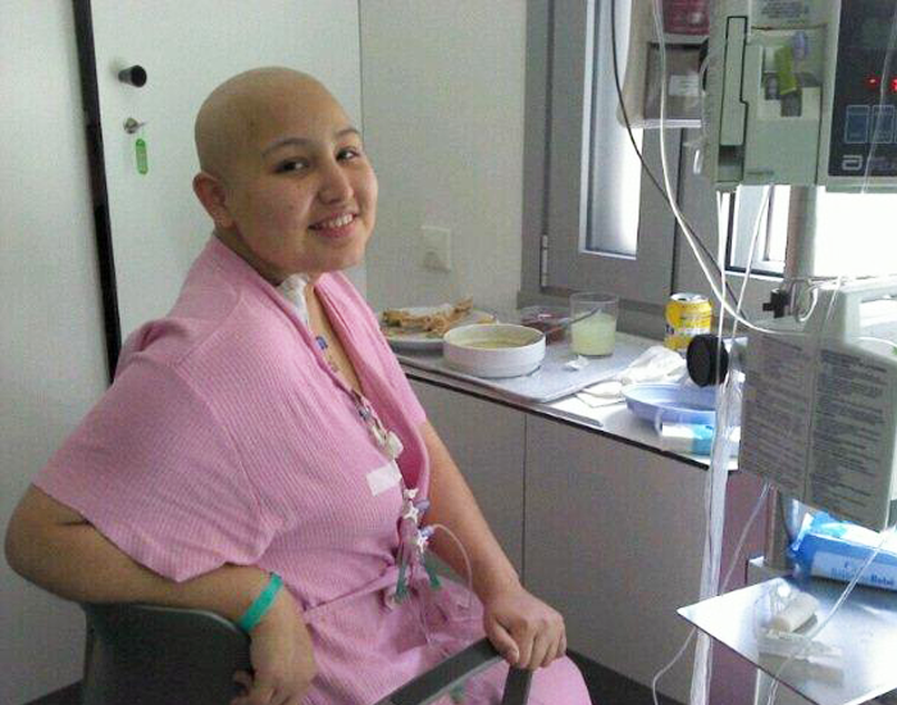
Las diferencias entre unidades también afectan a otros asuntos aparentemente banales, como el acceso gratuito a la televisión en la mayoría de las unidades pediátricas frente al de pago de las unidades para adultos; la posibilidad de tener una habitación individual o un baño privado (un asunto muy importante en una edad en que la privacidad se siente como una prioridad) o el acceso a internet.
En el estudio Unidades asistenciales del cáncer en la infancia y la adolescencia (2017) elaborado por la Federación Española de Padres de Niños con Cáncer (FEPNC), se analizaron las diferencias entre las dos unidades y, de los hospitales analizados, se vio que el 57% de las unidades pediátricas tienen habitaciones individuales mientras que en las unidades de adultos el porcentaje se reduce al 33%. En el segundo supuesto, en el de compartir habitación, en el caso de las unidades de adultos, los adolescentes la comparten con personas que pueden tener mucha (¡o muchísima!) más edad que ellos, lo que muy a menudo les cohíbe o incómoda. Por ese motivo, desde la FEPNC se recomienda fomentar la disponibilidad de habitaciones individuales en los entornos de pacientes adultos, siempre que sea posible.
Sin embargo, en lo referente al bienestar del paciente no hay que pensar que la experiencia de estar en la unidad de adultos tiene que ser forzosamente negativa. Sara, quiensiempre fue tratada en la unidad de adultos, dice “la verdad no sé qué hubiera preferido, pero lo que sé es que estuve muy a gusto. Además, al ser la más pequeña de la sala me mimaban mucho y me trataban muy bien”. La experiencia de Alejandra fue distinta, pues estuvo en régimen de aislamiento: “estuve tres meses seguidos ingresada, pero nunca salí de la habitación a no ser que tuviese que hacerme pruebas. El único día que realmente salí de esa habitación fue el día que me dieron el alta y esto hizo que no hablase o supiera quién estaba en la planta excepto mi familia, enfermeras, auxiliares y médicos que entraban en mi habitación. En mi caso, si me hubiesen puesto en otra unidad tampoco habría notado la diferencia”.
Donde sí se hacen especialmente presentes las diferencias entre unidades es en aquellos pacientes que pasan de una a otra, una situación que se da, en muchos casos, entre los 14 y los 16 años. En el último encuentro de la Sociedad Europea de Oncología Médica (SEOM), un miembro de la Asociación Española de Adolescentes con Cáncer (AAA) lo describía como “pasar de las visitas de los payasos a la frialdad de la planta de Oncología de adultos”. En dicho encuentro se reclamó, una vez más, la necesidad de que el cáncer en la adolescencia se trate en unidades de referencia especializadas y multidisciplinares que tengan en cuenta las peculiaridades de este grupo de edad.
Hace sólo unos meses la ministra de Sanidad, Servicios Sociales e Igualdad anunció que los adolescentes serán tratados en las unidades de cuidados intensivos pediátricas hasta los 18 años, lo que implica que podrán estar con sus familias las 24 horas del día, sin estar ligados a un restrictivo horario de visitas. Otra solicitud en la misma línea, y aun no resuelta, es la posibilidad de poder acompañar siempre a los adolescentes cuando se realicen pruebas médicas, como sí sucede con los niños.
El miedo
Sin embargo, y aunque en muchos casos se asimila el trato de los adolescentes al de los niños, no es lo mismo ser niño que joven. “Los niños, en general y dependiendo mucho de la edad, saben lo que les pasa, pero no lo acaban de entender y no saben cuál es el significado de estar enfermo. Y, además, tienen una capacidad de adaptación increíble, mientras que cuando llegas a la adolescencia ya eres consciente de lo que te está pasando, de la enfermedad que tienes, del tratamiento que te harán y de las consecuencias que podrás tener y entonces en la mayoría de nuestros casos nos apodera el miedo”, apunta Sara.
Muchas veces, para luchar contra el miedo, lo mejor es conocerlo y ahí enlazamos con uno de los problemas que señalábamos al inicio: la falta de referentes. Y es que aún hay pocos referentes de gente joven con cáncer y, específicamente, con leucemia.
En los últimos años, por suerte, series como Pulseras Rojas (2012) o las películas Bajo la misma estrella (2014), Planta Cuarta (2003) o Yo, él y Raquel (2015) han contribuido a visibilizar los adolescentes con cáncer. Alejandra recuerda, “en el tiempo que estuve ingresada veía Pulseras rojas y, en un capítulo, una chica comenzó a perder el pelo y se lo cortaron. Una de las “pulseras” le aconsejó que se mirara al espejo y se observara. Ella tenía que aceptarse como era, afrontar esa situación y no evitar los espejos. Así que, yo, para prepararme para ese momento, en cuanto entré me corté el pelo lo más corto posible, para que así el cambio de corto a nada fuera menor. En ese momento creí que eso me ayudaría y creo que sí que me ayudó. Después, cuando me quedé calva, no quise mirarme al espejo, lo evitaba siempre. Reservé un momento en el que me sintiese más o menos fuerte física y emocionalmente. Me preparé para verme durante varios minutos en el espejo y así acostumbrarme y aceptar mi situación, ya que huir de la realidad no me ayudaría a luchar”.
Huir de la realidad es difícil para muchos jóvenes que tienen que estar largos periodos de tiempo en el hospital, donde muchas veces la conexión con el exterior se reduce a una pantalla de televisión, de tablet o de móvil. Y, a veces, esa conexión puede ser dolorosa.
Cada vez hay más estudios sobre la influencia negativa que tienen las redes sociales en el estado de ánimo de las personas, pues solo muestran la parte positiva de la vida (a veces incluso inventada), y el efecto negativo de esta falsa idealización de la realidad puede ser aun peor cuando uno está enfermo y su físico ha sufrido las consecuencias de la enfermedad y el tratamiento.
Conscientes de esta realidad, desde la Fundación publicamos casi a diario en nuestras redes sociales historias de pacientes y expacientes, muchos de ellos jóvenes, y celebramos constatar que cada vez son más los pacientes que se animan a compartir su situación en redes sociales, sobre todo Instagram, usando hashtags como #imparablescontralaleucemia, #leucemia o #imparables. Ver que hay otros jóvenes viviendo una realidad parecida, puede ayudar a relativizar y aceptar mejor las situaciones.
Ya para despedirnos, compartimos el mensaje que los tres expacientes que nos han ayudado a escribir este post nos han dejado para aquellos jóvenes que estén recién diagnosticados:
“Si pudiera dirigirme a un joven recién diagnosticado le diría que en un principio es muy difícil de asimilar lo que te pasa; que deje tiempo, que llore, que se desahogue siempre que lo necesite, que no tenga prisa por curarse y por acabar con todo. Es una carrera de fondo donde todo va paso a paso, hay que ponerse objetivos y metas pequeñas y a corto plazo. Es importante que tenga una actitud positiva ante todo y que busque todas las cosas buenas que hay dentro de las malas. Con actitud positiva y las ganas de curarse hay un 50% ganado. Y, aunque se pregunté mil y una veces ¿por qué?, ¿por qué a mí? no obtendrá respuesta y lo que tiene que intentar hacer es aceptar. Aceptar que te ha tocado, que ahora te toca luchar y vencer”. Sara
“Que le eche ‘cojones’, y perdón por la expresión, que luche porque esta enfermedad es lenta, pero de ella se sale, que la vida ahora la verá como una ‘mierda’, pero cuando lo superas ves todo totalmente distinto a como lo ven la gente de tu edad y eso es un punto enriquecedor de esta enfermedad. Madurar tan pronto puede parecer que es malo y, es más, tiene su punto negativo porque, por ejemplo, tú ves a tus amigos hacer cosas que ya por tu forma de pensar no lo ves adecuado, pero que no se preocupen porque luego lo agradecerán. Lo más importante es que no dejen de luchar y, más aun, que hagna caso a los médicos en un 200% porque ellos son los que saben”. Raúl.
“Hace poco tuve la oportunidad de hablar una chica que fue diagnosticada de la misma enfermedad que yo. Ahora mismo le han dado el alta. Le conté toda mi historia y qué pasó cuando salí, etc. ¡Aprendemos a disfrutar de ducharnos en nuestra casa SOLOS!, dormir en nuestra cama, vomitar en tu baño (es muy diferente), comer la comida hecha en casa, etc. Por resumirlo en una sola frase, tal vez le diría: Hola, yo hace 6 años tuve una enfermedad como la tuya y necesité de un trasplante de médula ósea. Salí del hospital y nunca más entré. Pasaron muchas cosas buenas y malas que puedo contarte si quieres. Aquí estoy siguiendo mi vida y esperando una niña a pesar de que me dijeron que no podría tener hijos. ¿Quieres que hablemos?”. Alejandra
Y con esta invitación nos despedimos, si en algún momento crees que hablar con alguien que ha sufrido la misma enfermedad que tú puede ayudarte, escríbenos y te pondremos en contacto con otro expaciente.
Recursos de interés y bibliografía:
Asociación Española de Adolescentes y Adultos Jóvenes con Cáncer (AAA)
Monográfico “El adolescente con cáncer: un reto para el sistema sanitario”, José Luis Gallo Vallejo – Revista Mètode, 2013.
“Unidades asistenciales del cáncer en la infancia y la adolescencia”, Federación Española de Padres de Niños con Cáncer (FEPNC), 2015.
“Atención hospitalaria de adolescentes con cáncer en España”, Federación Española de Padres de Niños con Cáncer (FEPNC), 2018.
“Atención hospitalaria de adolescentes con cáncer. Comparación entre las unidades de onco-hematología pediátricas y de adultos en España”, Federación Española de Padres de Niños con Cáncer (FEPNC), 2016.
Adolescentes con cáncer, artículo de EFE, 2012.